ЧТО ТАКОЕ МАММОГРАФИЯ?
Маммография — рентгеновский метод исследования молочных желез, основанный на способности различных типов живых тканей пропускать рентгеновские лучи в разной степени. При этом нормальные и патологически измененные ткани молочной железы дают разное изображение на рентгенограмме (в нашем случае она называется маммограммой), что позволяет врачу обнаружить различные заболевания.
Маммографическое исследование производится при помощи специального аппарата — маммографа. Пациентка помещает молочную железу на специальный столик под рентгеновскую трубку. После этого лаборант дает ток, трубка генерирует рентгеновские лучи, которые проходят через ткани и засвечивают рентгеновскую пленку, либо воздействуют на цифровые детекторы в более современных аппаратах. Затем изображение либо оцифровывается и выводится на экран компьютера, либо распечатывается в «аналоговом» виде на пленке. В дальнейшем эти изображения анализирует врач-рентгенолог и выдает по ним заключение.
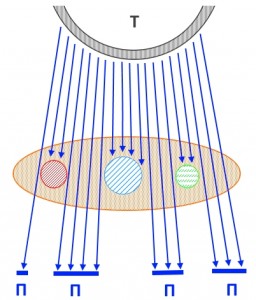
На рисунке — схема прохождения рентгеновских лучей через молочную железу (отмечена светло-коричневым цветом). Буквой Т отмечена рентгеновская трубка, П — участки пленки, подвергшиеся воздействию излучения. Таким образом, объемные образования (условно отмеченные кругами красного, синего и зеленого цветов) не пропускают (или пропускают в гораздо меньшей степени, чем жир) излучение, создавая эффект тени на рентгеновском снимке.
ЧТО ПОКАЗЫВАЕТ МАММОГРАФИЯ?
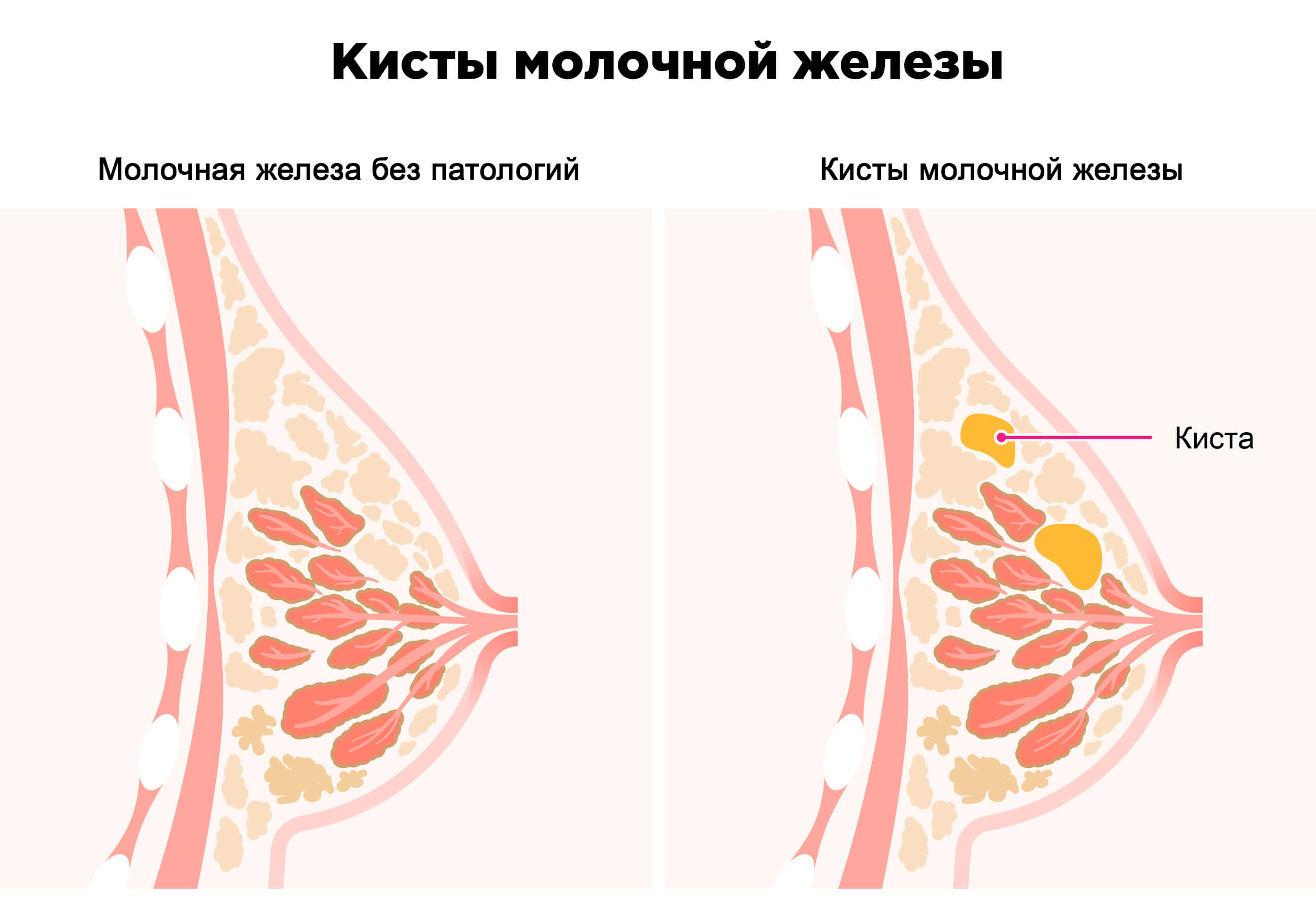
Молочная железа неоднородна по структуре, плотной соединительной ткани, жидкости и жировой ткани, а также включений кальция и металлов. Жировая ткань задерживает рентгеновские лучи в гораздо меньшей степени по сравнению с соединительной тканью, а жидкость (вода) непроницаема для рентгеновского излучения в еще большей степени. Кальцинаты непроницаемы для рентгеновского излучения практически на 100%. Таким образом, на маммограммах можно увидеть кисты, опухоли, кальцинаты в структуре молочной железы — говоря научным языком, оценить ее архитектонику.
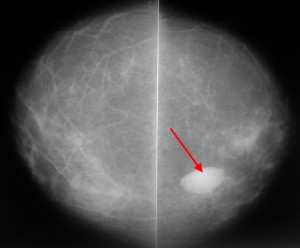
Пример маммограммы. Красной стрелкой отмечена тень неправильной формы (в виде «яйца», с ровными краями, четкими контурами, имеющая однородную структуру, плотная. Можно предположить, что данная тень обусловлена каким-либо жидкостным образованием — кистой. Однако нельзя полностью исключать также иное (мягкотканное, солидное) образование.
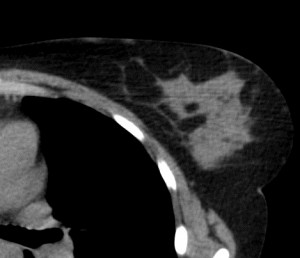
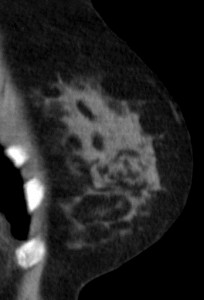
Для сравнения. На изображениях — КТ молочных желез. Посмотрите, насколько изображения отличаются от таковых на классических маммограммах.
КОГДА НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография может быть диагностической и выполняться с целью подтверждения уже установленного диагноза для оценки, например, размеров опухолевого узла, темпов его роста в сравнении с ранее выполненными снимками, а также профилактической — скрининговой. Профилактические исследования проводятся всем женщинам старше 40 лет, благодаря им возможно раннее выявление рака.
Диагностическую маммографию может порекомендовать врач УЗИ, гинеколог, хирург, онколог, маммолог — с целью уточнения природы изменений, выявленных им при мануальном исследовании, либо с помощью ультразвукового исследования. Маммограммы с диагностической целью делаются женщинам и мужчинам (!) независимо от возраста, главное — наличие объективных показаний, например, пальпируемого образования в молочной железе.
Профилактическую маммографию необходимо проходить всем женщинам, начиная с 40 лет, т. к. в этот период начинается изменение гормонального баланса, связанное с инволютивными процессами в яичниках. Кроме того, после 40 лет информативность рентгеновских снимков молочных желез гораздо выше, т. к. фиброзно-железистая ткань у женщин старшего возраста развита в меньшей степени, объемные образования не маскируются соединительной тканью, вследствие чего их лучше видно на рентгеновских изображениях.
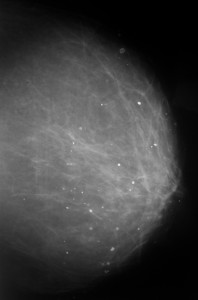
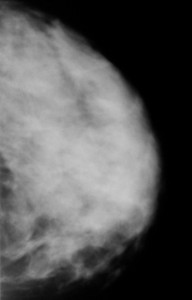
Слева — маммография после 60 лет, справа — у молодой женщины. Сравните изображения молочных желез на рентгеновских снимках. Если слева преобладает жировая ткань, и железа «прозрачна» для рентгеновских лучей, хорошо видны множественные плотные включения — кальцинаты, то слева из-за преобладания фиброзно-железистой ткани не видно практически ничего — высок риск пропустить опухоль.
КАК ЧАСТО НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография с профилактической целью выполняется 1 раз в год. Если при этом выявлено какое-либо объемное образование в молочной железе, возникает необходимость оценки изменений размеров и структуры данного образования в динамике за определенный период времени — как правило, через 3, 4 или 6 месяцев. При этом врач-рентгенолог может порекомендовать повторный снимок через обозначенный выше срок — с целью убедиться, что образование не меняет свой размер, структуру и форму. При наличии изменений можно заподозрить злокачественную опухоль.
Для маммографии, выполняемой с диагностической целью, периодичности исследований не существует. Можно делать столько снимков, сколько необходимо для того, чтобы прийти к какому-либо однозначному мнению — консенсусу между рентгенологом и маммологом-клиницистом. На практике это означает, что выполняется 4 снимка в стандартных проекциях, а также при необходимости — снимки в дополнительных проекциях (прицельные).
НА КАКОЙ ДЕНЬ ДЕЛАЕТСЯ МАММОГРАФИЯ
Важным является вопрос, на какой день после месячных делать маммографию. По рекомендациям Международного общества маммологов это исследование лучше выполнять в начале менструального цикла до овуляции — на 5-15 день цикла. В это время создаются лучшие условия для визуализации изменений (железы не такие плотные, и все объемные образования визуализируются лучше).
КАК ДЕЛАЕТСЯ МАММОГРАФИЯ?
Маммографическое исследование выполняется в двух проекциях для каждой железы. Вначале выполняются снимки в прямой краниокаудальной проекции. При этом молочная железа помещается на столик аппарата и прижимается сверху специальным устройством. Степень давления может быть высокой — это причина множественных жалоб пациенток на болезненное исследование. Обычно при этом требуется находиться в положении стоя, но для ослабленных женщин предусмотрены специальные сиденья — они нужны для того, чтобы пациентка не получила травму при внезапной потере сознания во время исследования.
Затем лаборант выполняет рентгеновский снимок одной либо обеих желез и приступает к исследованию во второй стандартной — медиолатеральной косой проекции. При этом руку пациентке необходимо согнуть в локте и поднять кверху, обхватив шею. Это необходимо для того, чтобы мягкие ткани конечности не создавали дополнительных теней на изображении.
Иногда врач-рентгенолог назначает снимки в дополнительных проекциях, если видит на полученных изображениях сомнительные изменения. В некоторых случаях необходимо пальпаторное исследование железы и подмышечной области — с целью локализации выявленного на снимке образования, оценки степени увеличения и структуры лимфатических узлов в подмышечной области.
КАК ПОДГОТОВИТЬСЯ К МАММОГРАФИИ?
Для маммографии не требуется специальная подготовка. Необходимо подойти к назначенному времени к рентгеновскому кабинету, при себе иметь сменную обувь, направление, полотенце либо простыню. После приглашения в кабинет необходимо назвать свои паспортные данные лаборанту — для внесения в базу данных. Затем нужно снять верхнюю одежду, обнажив молочные железы, подойти к маммографу и выполнять все указания лаборанта. Разумеется, нужно соблюдать правила гигиены и приходить на исследование, предварительно помывшись — уважайте персонал рентгеновского кабинета.
ВРЕДНА ЛИ МАММОГРАФИЯ?
Маммография — исследование, связанное с облучением молочных желез. Так как объем тканей, подвергающихся облучению, невелик, общее воздействие на организм минимально. В среднем, доза, полученная при одном маммографическом исследовании, составляет 0,03-0,1 мЗв, что схоже с лучевой нагрузкой при флюорографии. Доза зависит от следующих моментов: тип аппарата (у пленочных аппаратов доза выше, у современных цифровых — ниже), объем облученных тканей (чем больше объем — тем выше доза). В целом, маммография относится к исследованиям, сопровождающимся низкой лучевой нагрузкой — в отличие от КТ и некоторых других рентгеновских методов диагностики. Поэтому ответ на вопрос, сколько раз можно делать маммографию, может быть только один — столько, сколько понадобится для точной постановки диагноза. При этом врач, назначающий исследование, должен по возможности стремиться избегать дополнительной лучевой нагрузки и, в случае аналогичной информативности, предпочесть другие, неионизирующие, методы диагностики (УЗИ, МРТ молочных желез).
ОПИСАНИЕ МАММОГРАФИИ И ШКАЛА Bi-RADS
Сегодня при оценке молочных желез применяется классификация — шкала Bi-RADS. Что означает Bi-RADS? Согласно этой шкале, врач-рентгенолог при описании рентгенограмм выставляет определенную категорию изменений.
Если никаких патологических изменений не выявлено, рентгенолог пишет в заключении: Bi-RADS 1. Это означает норму.
Также могут быть выявлены изменения, не относящиеся к абсолютной норме, но допустимые, например, большие единичные кальцинаты, обызвествления стенок сосудов, распространенный фиброз, локальные участки фиброза, возрастная инволюция желез и преобладание в структуре железы жировой ткани. В таком случае рентгенолог может написать Bi-RADS 2. Это означает, что здесь также не о чем беспокоиться.
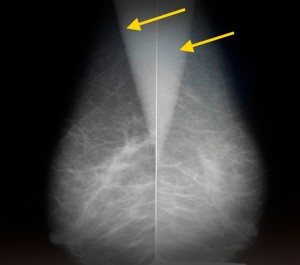
Так выглядят молочные железы пожилой женщины в норме. На изображении представлена медиолатеральная косая проекция — одна из стандартных. Желтыми стрелками отмечены тени грудных мышц. Обратите внимание, что преобладающая ткань — жировая, видны также множественные включения соединительной ткани в виде «тяжей». Железистой ткани практически не видно. Это является вариантом нормы для женщин старше 45 лет, находящихся в менопаузе и не принимающих гормональные средства.
Если выявлены какие-либо подозрительные изменения, которые врач не может считать стопроцентно доброкачественными, врач сделает заключение о категории Bi-RADS 3, и порекомендует УЗИ, консультацию другого специалиста (маммолога, онколога, хирурга) либо повторную маммографию через 3-6 месяцев. Например, отличить простую кисту от фиброаденомы либо от раковой опухоли можно, но иногда это затруднительно. В этом случае результат маммографии считается сомнительным.
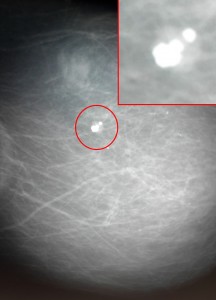
Фиброаденома на маммографии, требующая динамического наблюдения. Видно объемное образование в молочной железе, имеющее неоднородную структуру за счет включения кальция (молочно-белого цвета). Обычно так выглядят организованные фиброаденомы, и у врача-рентгенолога велик соблазн сделать уверенное заключение о доброкачественных изменениях. Однако, это неправильно. При выявлении подобных образований необходимо выставлять категорию Bi-RADS 3 и назначать дополнительно УЗИ либо контроль через 6 месяцев. Это поможет отличить фиброаденому от рака.
Если рентгенолог склоняется к мнению, что выявленные им изменения, скорее всего, обусловлены раком, он выставляет категорию Bi-RADS 4. Это означает, что, скорее всего, речь идет о злокачественной опухоли — чтобы точно удостовериться в ее природе, врач должен назначить биопсию и гистологическое исследование.
Если в заключении написано Bi-RADS 5, это неблагоприятный результат — врач не сомневается в том, что выявленное им образование действительно злокачественная опухоль. После исследования необходимо решать вопрос о верификации опухоли и о способах лечения.
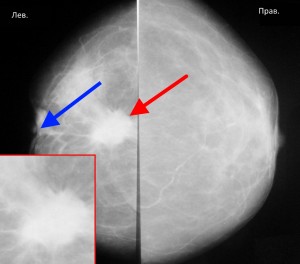
На маммограммах выявлено злокачественное новообразование в левой молочной железе. Оно имеет большие размеры — не менее 2 см в поперечнике, неправильную форму, «лучистые» края за счет опухолевого лимфангиита. Кроме образования, отмеченного красной стрелкой, имеет место еще один важный признак злокачественности — втяжение соска (синяя стрелка). В данном случае пациентке нужна биопсия для верификации опухоли, КТ грудной клетки с целью выявления метастазов в легкие и прорастания опухоли в грудную стенку, при их отсутствии — оперативное лечение (мастэктомия) с последующей химиотерапией, лучевой терапией.
Категория Bi-RADS 6 означает, что заболевание уже идентифицировано ранее, а пациентка обратилась с целью контроля.
Если в заключении написано Bi-RADS 0, это означает, что данных недостаточно, чтобы определиться с заключением. Необходимо предоставить архив изображений либо выполнить исследование повторно.
Стандарт Bi-RADS на сегодняшний день является основным в мире. В России также все большее число маммологов переходит на классификацию Bi-RADS.
Если Вам выдали заключение по маммографии без указания категории по Bi-RADS, вы всегда можете получить Второе мнение по снимкам и получить квалифицированное описание по современным стандартам.
КОГДА ЖДАТЬ ЗАКЛЮЧЕНИЕ?
Результат может быть получен через несколько минут после исследования, а может — через несколько суток. Все зависит от загруженности врача. В то же время прослеживается следующая тенденция: в частных клиниках результат готовится быстрее.
При этом нужно понимать, что чем больше времени у врача на подготовку результата, тем более тщательный анализ маммограмм он может провести. Соответственно, и риск сделать ошибку становится меньше.
ВТОРОЕ МНЕНИЕ ПО МАММОГРАФИИ
Сегодня все чаще применяются консультации по системе Второго мнения (second opinion) — пересмотр результатов маммографии в специализированных центрах. Такая расшифровка маммографии является экспертной, ведь проводящий ее рентгенолог имеет большой опыт в диагностике рака молочной железы. Это бывает полезно при сомнительных или противоречивых результатах исследования. Встречаются случаи, когда сам пациент сомневается в выводах врача и хочет перепроверить заключение.
В России существует Национальная телерадиологическая сеть (НТРС) — служба консультаций рентгенологов, куда стекаются все спорные случаи из клиник разных городов России. Любой человек, прошедший маммографию, может перепроверить ее результаты, отправив снимки с диска для описания через сайт НТРС. Консультация осуществляется обычно в течение суток. По истечении этого времени пациент получает на почту официальное заключение с подписью врача.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине
Кандидат медицинских наук, член Европейского общества радиологов
М.Ж. Рентгенодиагностика мастопатий.
Авторы Л.Д. Линденбратен и Н.Н. Бражников.
ДИСГОРМОНАЛЬНЫЕ ГИПЕРПЛАЗИИ.
В период половой активности женщины, происходит частая смена пролиферативных и регрессивных изменений в эпителиальной и опорной тканях.
Гиперплазии узловатого типа — аденофибромы и фиброаденомы:
— чаще возникают в возрасте 20 — 30 лет;
— узел чаще во внеареолярной зоне, в верхних отделах отделах же-
лезы;
— постепенно пролиферат увеличивается и принимает вид хорошо
отграниченного узла с гладкой поверхностью;
— контуры четкие и сравнительно ровные (при анализе с увеличением определяется мелкая неровность очертаний опухоли, иногда кон-тур волнистый) и это позволяет дифференцировать отдельные про-лифераты от раковой опухоли;
-«пушистость» контура определяется в период меструации и объясняется увеличением и отёком железистой ткани, входящей в состав пролиферата;
— деформация структурного рисунка железы, но изображение структурных элементов остается непрерывным (смещение трабекул) может наблюдаться в процессе роста опухоли и оттеснения и раздвигания окружающей ткани (но не разрушения);
— «полоса просветления», «ободок просветления», «ободок безопасности» (описанный Гро). В настоящее время доказано, что зона просветления вокруг опухоли может наблюдаться при медленно растущих раках;
— втяжения или утолщения кожи не встречается, даже если фиброаденома расположена близко к поверхности органа;
— интенсивности тени фиброаденомы зависит от её величины, плотности и состояния окружающих тканей;
— тень фиброаденомы всегда однородна, за исключением случаев её обызвествления. Кальцинаты встречаются в пролифератах любых размеров (обызвествления в фиброаденомах отличаются сравнительно большими размерами — от 0,2 до 0,6 см. Глыбки извести дают тени неправильной формы, образуют причудливую сеть);
Неровность и нечеткость контуров фиброаденомы свидетельствуют о злокачественном превращении опухоли.
Ведущим клиническим признаком фиброаденомы является наличие в молочной железе узла опухоли, который относительно легко смещается при пальпации.
— чаще опухоль одиночна, редко наблюдаются больные с множественными фиброаденомами;
— величина варьирует в значительных пределах;
— поверхность ровная;
— фиброаденома не спаивается с кожей, не сопровождается выделениями из соска, не вызывает его ретракции.
После климакса ткань опухоли гиалинизируется, в ней могут откладываться соли извести.
Прямым рентгенологическим признаком фиброаденомы служит непосредственное изображение опухоли.
Иногда рентгенологически создается впечатление, что опухоль состоит из нескольких слившихся узлов, поскольку контуры её полициклические.
Размеры прощупываемой опухоли и полученные скиалогически примерно равны.
Гиперплазии диффузного типа.
Аденозы (мазоплазии) :
Аденозы (мазоплазии) представляют собой своеобразное состояние молочной железы, которое стоит на грани физиологической перестройки и дисгормональной гиперплазии.
— чаще в период наибольшей гормональной и половой активности (25 — 35 лет;
— процесс всегда возникает в обеих молочных железах, но может быть наиболее выражен в одной железе или даже в её части;
— морфологической основой является гиперплазия железистых долек;
Развитие аденоза сопровождается болевыми ощущениями, причем особенно характерно усиление болей в предменструальный период или в дни менструации.
— прощупывается уплотнение пораженных отделов молочной железы (под пальцами ощущается мелкая неровность поверхности и неоднородность консистенции железы, ткань которой состоит как бы из небольших узелков, чувствительных при ощупывании);
— плотность железы и величина пораженных участков изменяются в различные фазы менструального цикла;
РЕНТГЕНОЛОГИЧЕСКИ:
— наличие множественных неправильной формы теней с нечеткими, неровными контурами (каждая тень соответствует участку лобулярной гиперплазии);
— в совокупности очаги затемнения обусловливают довольно равномерную, хотя и неоднородную тень железы (в отличие от фиброзной или кистозной формы гиперплазии)
Если на фоне множественных участков аденоза определяется тень ограниченного опухолевидного уплотнения, то это почти всегда фиброаденома, поскольку образования кист и злокачественного перехода при простой мазоплазии не наблюдается.
АДЕНОЗ относится к лабильным и излечимым состояниям. Повторные рентгеновские снимки отражают динамику процесса, связанную с циклическими изменениями в организме женщины, а также происходящую при гормональной терапии.
Аденоматозы и фиброаденоматозы.
Аденоматозы и фиброаденоматозы составляют основную массу дисгормональных гиперплазий диффузного типа. Их клинические проявления и рентгенологическая картина в значительной степени зависят о преобладания в молочной железе фиброзных или железистых элементов и их морфологической эволюции.
ФИБРОЗНАЯ МАСТОПАТИЯ.
— чаще наблюдается в возрасте 30 — 40 лет;
— двустороннее поражение, хотя изменения могут превалировать в одной железе или в её части, главным образом в верхних квадрантах;
— болевые ощущения редко бывают интенсивными, но отличаются цикличностью, связанной с менструальной функцией — обычно усиливаются перед менструацией;
— пальпаторно — уплотнение и неоднородность консистенции пораженной части железы (плотность ткани и размеры узелков больше, чем при аденозе.
РЕНТГЕНОЛОГИЧЕСКИ:
— при диффузном поражении вся молочная железа дает на рентгенограмме почти однородную тень;
— выделяется только слой подкожножировой клетчатки, причем его задний контур представляется неровным;
— на фоне интенсивной тени железы с трудом прослеживаются отдельные трабекулы.
Довольно часто фиброзная форма фиброаденоматоза сочетается с образованием фиброаденом, которые даже на хороших рентгенограмммах не всегда вырисовываются достаточно ясно, так как окружены уплотненной фиброзной тканью.
КИСТОЗНАЯ ФОРМА
— наблюдается чаще в возрасте 30 — 45 лет;
— морфологическое особенностью болезни — является образование кист;
— на фоне железистой гиперплазии и фиброза обнаруживаются полости, обычно множественные, заполненные жидким содержимым;
— процесс обычно поражает обе молочные железы, хотя и имеет разную степень выраженности.
КЛИНИЧЕСКИ:
— чувство тяжести и распирания в молочной железе;
— иногда болевые ощущения, усиливающиеся перед менструацией;
— пораженная часть железы (или вся она) увеличивается, делается более плотной, в ней прощупываются эластичные шаровидные подвижные образования различной величины. Иногда прощупываются отдельные фиброаденомы, которые часто развиваются при кистозной форме аденофиброматоза;
— при давлении на молочную железу могут появляться серозные выделения из соска, напоминающие молозиво или даже кровянистые выделения.
РЕНТГЕНОЛОГИЧЕСКИ.
Рентгенологическая симптоматология кистозной гиперплазии многообразна:
— (в случае, если кисты малы — 0,2 — 0,3 см. в диаметре) обнаруживаются лишь общие признаки аденофиброматоза:
1. Множественные полигональные расплывчатые тени, обусловленные очагами железистой гиперплазии.
2. Участки однородного затемнения и увеличенные трабекулы как проявление фиброза железы.
3. При преобладании фиброза имеется картина почти бесструктурного затемнения пораженной части органа.
— возможности рентгенологического выявления более крупных кист, диаметром 0,5 см. и больше, оцениваются противоречиво:
1. Е.Д. Фастыковская полагает, что киста обусловливает на рентгенограмме просветление.
2. Кюблер, Гершон — Коин, Гро, Сигрист и др. описывают кисту, как образование, дающее на рентгенограмме отграниченную однородную тень.
Скиалогическая картина кисты зависит от её содержимого и состояния окружающих тканей. Если киста окружена железистой и плотной фиброзной тканью, то она на рентгенограмме отображается как просветление.
Если содержимое кисты и окружающая её ткань одинаковы по плотности и химическому составу, то киста может не давать самостоятельного изображения. На снимках в таком случае определяются только скиалогические признаки мастопатии.
При наличии вокруг кисты жира, на рентгенограмме фиксируется затемнение соответствующих размеров.
Тень кисты всегда однородна, тень её особенно интенсивна, если в содержимом кисты и в её стенках имеются отложение гемосидерина.
Смешанная форма диффузной гиперплазии встречается у женщин разного возраста. К этой форме относятся наиболее выраженные случаи дисгормональных гиперплазий.
При анализе рентгенограмм прежде всего бросается в глаза общее нарушение архитектоники молочной железы.
Вместо четко обозначенной тени железистого треугольника с изображением трабекул, радиально направляющихся от основания железы к соску, на снимках определяется
-неоднородная тень увеличенной железистой части, состоящая из множественных затемнений и просветлений неправильной формы и различной величины, расположенных без какого-либо плана и пересеченных тенями трабекул разной ширины, идущих в самых различных направлениях.
Местами эти трабекулы представляют собой извилистые темные полоски, соответствующие расширенным млечным протокам. Другие трабекулы имеют вид узких и резко очерченных прямых или изогнутых полосок и являются отражением уплотненных соединительнотканных тяжей.
-подкожножировой слой неравномерно сужен;
-может определяться некоторое расширение венозных сосудов.
Изменений кожи, ретромаммарного пространства и соска при неосложненных формах мастопатии не наблюдается.
Общий характер теневой картины хорошо определяется термином «лунный рельеф».
Если преобладает гиперплазия аденоматозной ткани, та тень железы становится весьма интенсивной и неоднородной. Она состоит как бы из многочисленных округлых и овальных теней с неровными очертаниями, сливающихся в общее затемнение, и напоминает тень молочной железы беременной или кормящей женщины. Очертания трабекул на этом фоне теряются или видны неотчетливо. Изменения, как правило,
больше выражены в верхних квадрантах молочной железы.
При преобладании кистозной перестройки на первый план в рентгеновском изображении выступают множественные просветления, разграниченные тяжами соединительной ткани и островками железистой гиперплазии и фиброза. Трабекулы тонкие, резкие, имеют дугообразный ход, на периферии железы создают сеть мелких линий, выступающих в сторону подкожножировой клетчатки. На фоне железы, содержащей много жира, весьма отчетливо выступают интенсивные тени отдельных фиброаденом или кист.
Уплотнение железы нарастает, в ограниченные фиброматозные пролифераты может откладываться известь, что расширяет возможности рентгенодиагностики
Секреторная болезнь и плазмоцитарный мастит.
Секреторная болезнь возникает у женщин в любом возрасте, от 20 до 70 лет.
Поражение обычно является двусторонним и протекает без ясных клинических симптомов.
Болевые ощущения и значительные выделения из соска появляются лишь при осложнении процесса плазмоцитарным маститом (хотя он и называется маститом, но по генезу не является воспалительным процессом).
В этом случае может образоваться ретракция соска и прощупывается уплотнение в субареолярной области.
При патологоанатомическом исследовании находят пролиферацию эпителиальных элементов, а также субэпителиального слоя млечных протоков. Секреторные клетки быстро дегенерируют и отторгаются в просвет протоков. Последние растягиваются продуктами секреции. Возможно вторичное образование кист.
При плазмоклеточном мастите выделения могут быть красновато-коричневыми или даже черными. Подобная окраска связана с примесью разрушенных кровяных элементов, проникших в секрет из изъязвлений в стенках протоков.
Излюбленная локализация процесса — субареолярная область, но наблюдается поражение и в верхненаружном квадранте и в других участках железы.
У половины больных удается прощупать не очень четко отграниченный инфильтрат, обычно болезненный. Боль усиливается в предменструальный период. Появление инфильтрата и болей указывает на присоединение плазмоклеточного мастита. При неосложненной секреторной болезни женщины лишь изредка жалуются на ощущение тяжести в молочных железах, которое исчезает после выделений из соска.
На рентгенограммах у молодых женщин при секреторной болезни определяется картина, напоминающая период лактации.
— в субареолярной зоне видны широкие теневые полоски, соответствующие расширенным млечным протокам;
— у старых женщин протоки неравномерно расширены и имеют вид четок.
При развитии плазмоцитарного мастита на снимке обнаруживается тень, идущая от субареолярной области по направлению к основанию железы и образующая пламяподобные выступы.
Диагнозу способствует наличие признаков секреторной болезни в другой молочной железе.
При длительном течении заболевания могут появляться мелкие отложения извести и обызвествление стенки протоков. Могут определяться кисты, но они обычно невелики.
ГИНЕКОМАСТИЯ.
Гинекомастия встречается только у мужчин и всегда является признаком гормональных нарушений.
На рентгенограммах у молодых мужчин определяется почти однородное затемнение железы, сливающееся с тенью соска. У старых мужчин затемнение является неоднородным, состоит из множественных темных участков, разделенных светлыми островками жировой клетчатки, между которыми видны соединительнотканные трабекулы.
Рентгенологическое исследование имеет значение для дифференциальной диагностики, так как позволяет исключить фиброаденомы и раковые опухоли.
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- https://teleradiologia.ru/%D0%BC%D0%B0%D0%BC%D0%BC%D0%BE%D0%B3%D1%80%D0%B0%D1%84%D0%B8%D1%8F-%D0%B8%D0%BD%D1%84%D0%BE%D1%80%D0%BC%D0%B0%D1%86%D0%B8%D1%8F-%D0%B4%D0%BB%D1%8F-%D0%BF%D0%B0%D1%86%D0%B8%D0%B5%D0%BD%D1%82%D0%BE/.
- https://radiomed.ru/publications/363-mzh-rentgenodiagnostika-mastopatiy.
- Baas, «Geschichte d. Medicin».