12 мая 2021
Мастопатия и беременность: что делать, симптомы и лечение
Мастопатия при беременности (фиброзно-кистозные изменения) не несет опасности для плода и женщины. Она не относится к противопоказаниям для зачатия и вынашивания ребенка, так как не способна вызвать выкидыш, развитие пороков или осложнений, не оказывает токсического воздействия на плод или организм женщины. Несмотря на это, важно знать, как действовать будущим мамам при наличии фиброзно-кистозных изменений.
Симптомы заболевания
Если обнаружена мастопатия во время беременности, соблюдайте ряд правил и регулярно показывайтесь врачу. В период вынашивания ребенка патология редко диагностируется, обычно это происходит ранее.
На развитие фиброзно-кистозных изменений указывают следующие симптомы:
- До беременности часто болит грудь, особенно во второй половине цикла, перед месячными. Боль может носить разный характер — ноющий, пульсирующий, колющий. Иногда женщину беспокоит жжение.
- Наблюдается отечность, молочная железа увеличивается в размерах. При надавливании возникает болезненность.
- Появление выделений из груди. Обычно они светлого оттенка, но могут иметь красноватый или темный цвет при развитии осложнений.
- Наличие уплотнений. Узелки в молочной железе легко нащупать самостоятельно. Уплотнение в груди со временем увеличивается в размерах.
Температура и другие признаки интоксикации проявляются крайне редко, когда заболевание переходит в запущенную стадию. Порой сильно увеличенная в размерах железистая ткань передавливает кровеносный сосуд. Это усложняет кровоснабжение и вызывает воспалительный процесс.
Виды фиброзно-кистозных изменений
В зависимости от особенностей патологию выделяют три вида:
- Преобладание фиброза. Главная особенность заключается в образовании большого количества небольших уплотнений по всей груди. Эта форма заболевания легче всего поддается лечению. Минимальный риск осложнений.
- Кистозные или узловые изменения. Характеризуется образованием отдельных кист, которые имеют достаточно большие размеры и сдавливают сосуды. Если уплотнение имеет большие размеры, возникают осложнения.
Смешанная форма. Объединяет в себе признаки двух форм болезни. В молочной железе формируется киста и мелкие уплотнения.
Главная особенность фиброзно-кистозных изменений заключается в перерождении железистой ткани. Причина кроется в гормональных сбоях. К провоцирующим факторам относятся гормональные изменения и эндокринные заболевания в организме женщины.
Отсутствие родов и беременности тоже могут стать причиной заболевания. В зоне риска и женщины после 35 лет, однако болезнь диагностируется и у молодых девушек.
Если обнаружена киста грудной железы при беременности, скорее всего она появилась значительно раньше, но протекала без симптомов. Вынашивание ребенка — одна из эффективных мер профилактики мастопатии. Заболевание в таком случае диагностируется случайно при проведении комплексного обследования.
Может ли обостриться мастопатия при беременности?
Так как фиброзно-кистозные изменения чаще всего вызваны гормональными сбоями в организме, большинство врачей сходится во мнении, что беременность способствует их регрессии. Наблюдается следующая положительная динамика:
- Беременность заменяет гормональную терапию, так как в организме женщины выделяется большое количество прогестерона, а концентрация эстрогена уменьшается.
- На фоне изменений гормонального фона уплотнения начинают уменьшаться.
- Мастопатия при беременности может исчезнуть, если не осложнена другими патологиями.
Несмотря на то, что вынашивание ребенка положительно влияет на состояние железистой ткани, важно регулярно проходить обследование. Риск развития осложнений все же существует. Под воздействием внешних факторов может развиться мастит при беременности или другие заболевания молочных желез. При изменении ощущений или появлении выраженных симптомов сразу обратитесь к врачу. В таком случае проводится дифференциальная диагностика.

Наиболее точным и безопасным методом обследования для беременных является УЗИ молочных желез. Ультразвук помогает обнаружить образовавшиеся уплотнения и их количество. Дополнительно назначаются лабораторные исследования, а вот рентген для беременных опасен, так как излучение способно вызвать развитие серьезных пороков у ребенка, особенно при проведении обследования в первом триместре.
Мастопатия во время кормления грудью
Наличие фиброзно-кистозных изменений не препятствует кормлению ребенка грудью. В молоке нет токсинов или других вредных веществ из-за изменений в железистой ткани. Считается, что грудное вскармливание способствует выздоровлению. При кормлении грудью устраняются застойные явления в молочных железах, происходит регулярное обновление клеток за счет стимуляции их работы.
В то же время сразу после родов иногда у женщины возникает чувство сильного распирания в груди, поднимается температура. Связано это с тем, что молочные железы наливаются молоком. Протоки могут быть сужены разросшейся железистой тканью, что усложняет отвод секрета и провоцирует развитие воспалительного процесса. Риск появления мастита увеличивается при присоединении бактериальной инфекции.
Чтобы кормление грудью не пришлось прерывать из-за мастопатии, важно при появлении первых неприятных симптомов обратиться к врачу или специалисту по ГВ и пройти комплексное лечение. Желательно заранее проконсультироваться с маммологом. Врачи нашей клиники подскажут, как правильно кормить ребенка грудью и какие меры предпринять, чтобы не допустить осложнений.
Лечение мастопатии во время беременности
Лечение мастопатии при беременности не требуется, если она обнаружена на ранней стадии. Часто уплотнения рассасываются самостоятельно из-за изменений гормонального фона, но важно регулярно наблюдаться у врача, чтобы он следил за динамикой заболевания.
Если проявления слишком выражены, без лечения не обойтись. В большинстве случаев применяется медикаментозная терапия, направленная на решение следующих проблем:
- устранение боли (если таковая имеется);
- аспирация симптомных кист;
- лечение воспалительного процесса (при его присутствии);
восстановление измененных тканей в молочных железах.

Медикаментозную терапию при беременности должен подбирать исключительно специалист. Гормонотерапия для будущих мам не применяется, так как способна привести к прерыванию беременности и другим неприятным последствиям. Растительные препараты также под запретом для будущих мам. Прежде чем покупать Мастодинон или другое лекарство в аптеке по совету знакомой или женщин с форума, сначала проконсультируетесь с врачом.
Если одновременно диагностирована фиброзно-кистозная мастопатия и беременность, соблюдайте ряд рекомендаций, чтобы не допустить развития осложнений:
- Придерживайтесь правильного и сбалансированного питания.
- Откажитесь от курения, алкоголя и других вредных привычек.
- Подбирайте бюстгальтер по размеру, пошитый из натуральных тканей. Носить его рекомендуется не более 10 часов. На ночь снимайте.
- Не посещайте баню и сауну.
- Регулярно гуляйте на свежем воздухе.
- Занимайтесь умеренными физическими нагрузками.
- Не ходите в солярий и старайтесь по минимуму находиться под прямыми солнечными лучами.
- Высыпайтесь. Спасть нужно не менее 8 часов в сутки.
- Избегайте стрессовых ситуаций.
При запущенных стадиях мастопатии применяется хирургическое лечение, но во время беременности операции не проводят из-за высоких рисков для плода. Если медикаментозная терапия малоэффективна, операция проводится по завершению вынашивания ребенка и грудного вскармливания.
Несмотря на то, что болезнь не представляет опасности для плода и матери во время беременности и ГВ, заниматься самолечением или игнорировать патологию категорически запрещено. В нашем медицинском центре вы можете пройти комплексное обследование. Опытные врачи подберут лечение в персональном порядке.
Мастопатия и беременность
Информация в статье предоставлена для ознакомления и не является руководством к самостоятельной диагностике и лечению. При появлении симптомов заболевания следует обратиться к врачу.
Мастопатия — это болезнь молочной железы, при которой происходит перестроение тканей органа. В зависимости от вида нарушений выделяют 2 формы: узловую и диффузную (может быть кистозной, фиброзной и фиброзно-кистозной). Мастопатия встречается у 30% всего женского населения.
ПРИЧИНЫ И СИМПТОМЫ
Основная причина мастопатии — это гормональный дисбаланс. Низкий уровень прогестерона запускает перестройку тканей молочной железы — возникает мастопатия. Она часто появляется на фоне сопутствующих гинекологических заболеваний: поликистоза яичников, опухолей эндокринных органов, эндометриоза.
К основным симптомам мастопатии относятся:
- боли в молочных железах;
- дискомфорт и нагрубание в области сосков;
- выделения при надавливании на соски;
- возможность прощупать узелки в ткани молочной железы.
Все эти состояния — повод для немедленного обращения к врачу. Мастопатия не опасна для жизни, но часто является причиной дискомфорта женщины: неудобно носить нижнее белье, прикосновение к груди вызывает боль, а из сосков часто выделяется патологическое содержимое. Задача врача — отличить мастопатию от других болезней молочной железы и назначить правильное лечение.
ОПАСНА ЛИ МАСТОПАТИЯ ПРИ БЕРЕМЕННОСТИ
Молочные железы принимают участие в процессе лактации — здесь образовывается и накапливается молоко, которое пьет новорожденный. Из-за этого многие женщины боятся беременности при диагнозе «мастопатия». Но у врачей другое мнение: беременность — отличный способ избавиться от мастопатии.
Что происходит в процессе беременности:
- Гормональный фон женщины меняется — яичники секретируют больше прогестерона и меньше эстрогена.
- Увеличение уровня прогестерона положительно отображается на течении мастопатии: узелки и кисты в груди начинают рассасываться.
- Высокий уровень прогестерона сохраняется после беременности в период кормления грудью.
После беременности женщина либо забывает о мастопатии, либо течение заболевания становится более благоприятным.
ЛЕЧЕНИЕ МАСТОПАТИИ ПРИ БЕРЕМЕННОСТИ
При беременности противопоказаны любые гормональные препараты, а это — основной способ лечения мастопатии. Также не рекомендуется применять гомеопатические средства, которые врачи часто назначают при этом заболевании. Преимущество отдают местным способам лечения: компрессам, нанесению гелей и мазей. Часто беременной приходится изменить образ жизни, чтобы справится с заболеванием. Для этого нужно:
- отказаться от курения и алкоголя;
- носить удобный бюстгальтер своего размера;
- избегать естественного и искуственного загара;
- чаще бывать на свежем воздухе;
- не посещать бани, сауны, физиотерапевтические процедуры;
- выполнять ЛФК;
- спать 8-9 часов в сутки.
Если выполнять эти рекомендации, то мастопатия пройдет после беременности и периода длительного кормления грудью.
ПРОФИЛАКТИКА МАСТОПАТИИ
Мастопатию легче предупредить чем вылечить. Для этого нужно:
- регулярно ходить к врачу на обследование молочных желез, половых органов и уровня гормонов;
- выполнять самообследование, чтобы застать болезнь на ранних стадиях;
- обратиться к маммологу при малейших подозрениях на мастопатию.
Врачи клиники «Оксфорд Медикал» помогут вам с лечением мастопатии до беременности и после нее. Мы проведем осмотр, назначим обследование и, на основании полученных данных, пропишем лечение.
Источники:
Scientific reports
Science Direct
US National Library of Medicine
Опубликовано: 13.07.2018
Обновлено: 09.03.2021
( Рейтинг: 4.73, голосов: 40 )
Мастопатия.
Мастопатия (фиброзно-кистозная болезнь, дисгормональная дисплазия) — заболевание молочной железы вне беременности, характеризующееся спектром пролиферативных и регрессивных изменений ткани молочной железы с нарушением соотношения эпителиального и соединительнотканного компонентов. Пролиферативные изменения включают гиперплазию, пролиферацию долек, протоков, соединительной ткани, а регрессивные — атрофию, фиброз, образование кист.
Эпидемиология
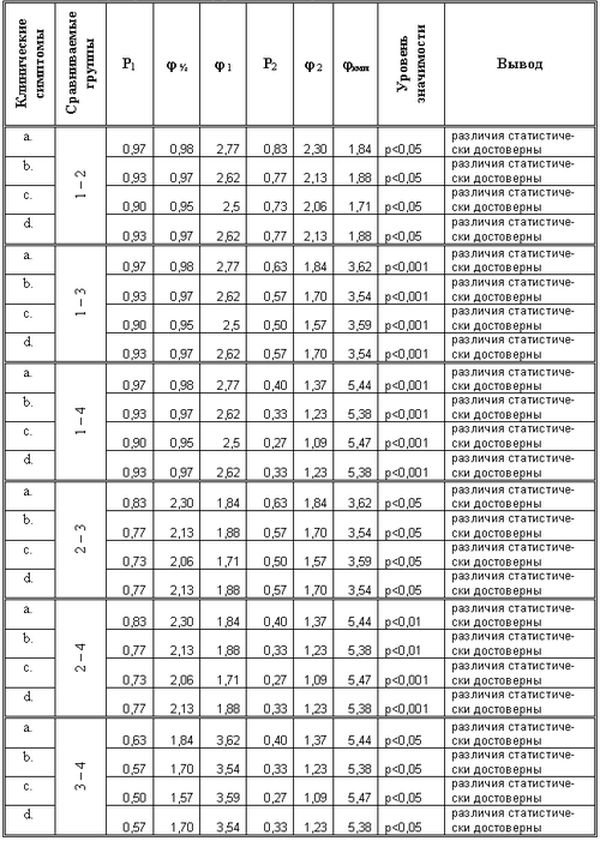
Мастопатия возникает у 30-40% женщин, пик заболеваемости приходится на 45 лет. При мастопатии с гиперпластическими процессами риск развития рака возрастает в 2,6 раза, при атипических изменениях — в 6 раз.
Классификация
Диффузные формы
- Кистозная (синонимы: болезнь Реклю, аденоматоз)
- Фиброзная
- Фиброзно-кистозная
При диффузной форме мастопатии в молочных железах появляются множественные мелкие кисты (кистозная мастопатия) или разрастания соединительной ткани (фиброзная матопатия). В большинстве случаев отмечается сочетание указанных изменений (фибрознокистозная мастопатия).
Локализованные формы
- Узловая
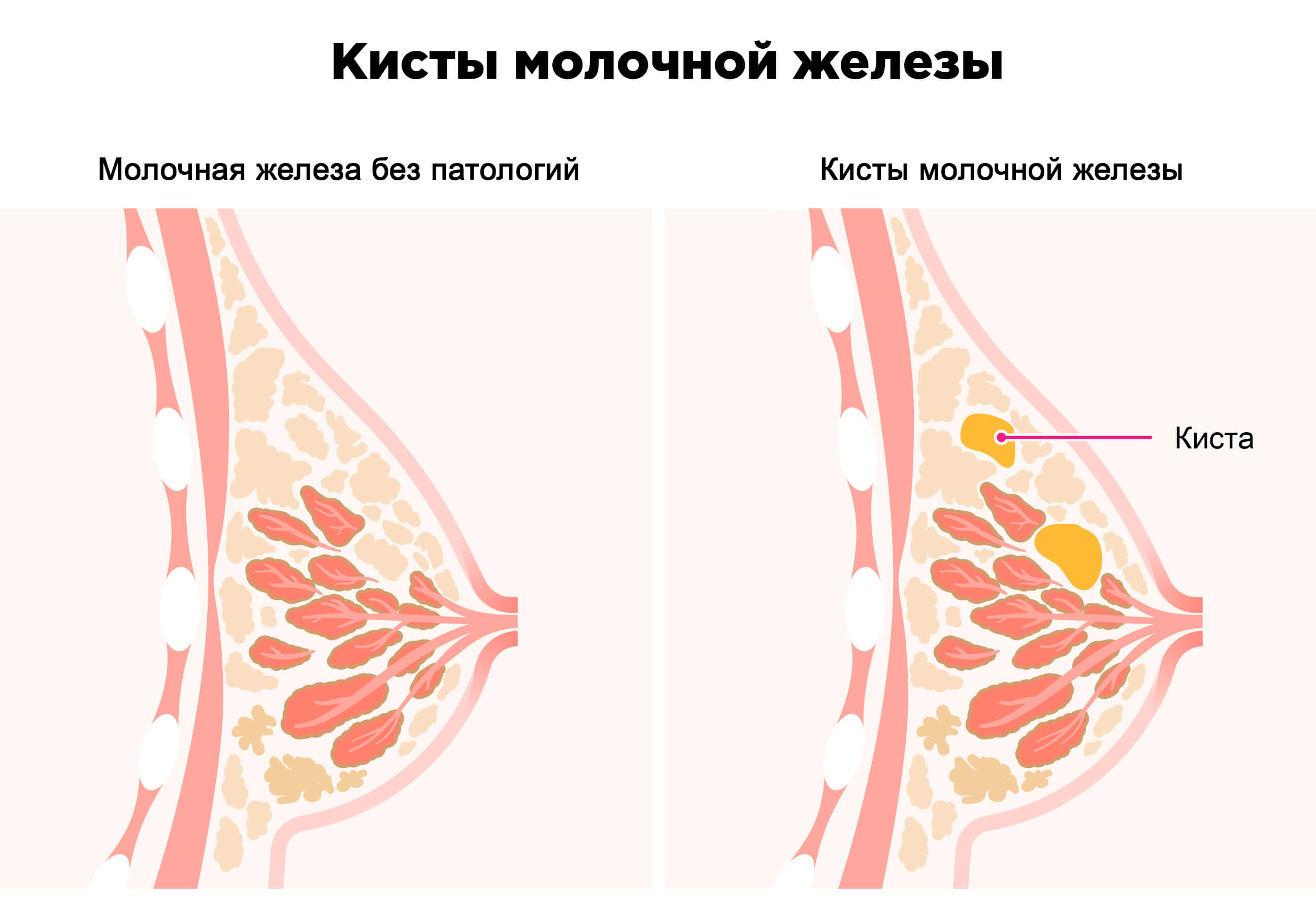
- Киста молочной железы
- Внутрипротоковая папиллома (син.: болезнь Минца, цистаденопапиллома, кровоточащая молочная железа)
- Фиброаденома
Киста — подвижное, обычно одиночное округлое образование, не связанное с кожей, подкожной клетчаткой и подлежащей фасцией. Кисты бывают одиночными и множественными.
Внутрипротоковая папиллома характеризуется разрастанием эпителия внутри расширенного в виде кисты выводного протока молочной железы. Располагается в крупном протоке непосредственно под соском или ареолой. При пальпации иногда определяется в виде округлого мяговато-эластического образования или продолговатого тяжа. Считается факультативным предраком.
Фиброаденома — доброкачественная опухоль молочной железы. Представляет собой безболезненное округлое подвижное образование эластической консистенции с гладкой поверхностью. Встречается сравнительно часто. Имеет дисгормональное происхождение.
Факторы риска развития заболеваний молочных желез
Наследственные
Наличие рака молочной железы у кровных родственников 1-ой степени родства по материнской линии, увеличивает риск развития онкологических изменений в молочных железах в 4.5 раз.
Предшествующие заболевания молочных желез
Предменструальная масталгия (мастодиния)
в рамках предменструального синдрома (ПМС) — боль в грудной железе — увеличивает риск развития доброкачественных и злокачественных изменений в клетках ткани молочных желез в 2 — 2,5 раза.
Причина мастодинии — циклическое нагрубание желез, обусловленное венозным застоем и отечностью стромы перед менструацией; в это время молочная железа увеличивается в объеме более чем на 15%.
Выделяют две разновидности рака молочной железы: рак, развивающийся на фоне предшествующей ФКМ и без нее.
Мастит
(как правило, речь идет о развитии воспалительного процесса в молочной железе в послеродовом периоде) увеличивает вероятность развития ДЗМЖ в 3 раза.
На сегодняшний день статистические данные, полученные в ходе многочисленных исследований, позволяют сказать, что травма не является причиной развития ДЗМЖ и злокачественного перерождения клеток, а, как правило, только способствует их выявлению.
Данные репродуктивного анамнеза.
Молочные железы женщины в силу своих физиологических особенностей находятся в состоянии постоянной смены процессов пролиферации (деления и размножения клеток ткани молочных желез) и инволюции (обратного развития), связанные с фазами менструального цикла и соответствующим им уровнем половых гормонов.
На клетки эпителия молочных желез оказывают влияния эстрогены и прогестерон, вырабатываемые в яичниках, гормоны надпочечников, а также гормоны передней доли гипофиза (в первую очередь фолликулостимулирующий гормон — ФСГ). В период беременности на процессы гиперплазии ткани молочных желез большое влияние оказывают гормоны, вырабатываемые плацентой.
1. Становление и продолжительность менструальной и детородной функции.
Как известно, раннее менархе (начало менструаций) и позднее наступление менопаузы (последней менструации в жизни женщины) поддерживает период относительной гиперэстрогении (повышенного уровня эстрогенов), что может стать фоном для развития заболеваний молочных желез. Эстрогены обладают способностью вызывать пролиферацию эпителия альвеол, протоков, усиливать активность фибробластов и вызывать пролиферацию соединительной ткани железы.
К неблагоприятным предрасполагающим факторам относится поздняя первая беременность и роды (после 30 лет) и отсутствие родов в анамнезе — длительное относительное преобладание влияния эстрогенов с момента становления менструальной функции.
По данным многочисленных исследований считается, что наступление первой беременности и родов должно произойти не позднее 10 лет с момента менархе, в таком случае беременность и лактация оказывают защитное (протективное) действие на организм женщины в плане развития ЗМЖ, а также рака яичников.
2. Искусственное прерывание беременности
(3 и более абортов в анамнезе) повышает риск развития ЗМЖ в 4 раза.
3. Беременность и лактация.
В целом беременность, роды и кормление грудью снижают риск развития ЗМЖ. Отсутствие лактации, лактационный период менее 1 мес., лактационный период более 1 года повышают риск развития ЗМЖ. При этом одна беременность не оказывает заметного протективного действия.
Гормональные факторы
1.Относительная гиперэстогенемия, наблюдающаяся при нарушениях ментруального цикла по типу олиго -, аменореи, недостаточности лютеиновой (второй) фазы (НЛФ).
При наличии ЗМЖ на фоне регулярных овуляторных циклов, большую роль в их развитии отводят измененной рецепции гормонов тканями молочных желез.
2. Гиперпролактинемия.
Пролактин способствует росту и пролиферации эпителиальных клеток ткани молочных желез, а также повышает чувствительность рецепторов тканей к эстрогенам, повышает местное содержание простагландинов в тканях. Под влиянием избытка простагландинов изменяется просвет сосудов, проницаемость сосудистой стенки, нарушаются гемодинамика и водно-солевые соотношения в тканях железы. Пролактин повышает уровень обмена веществ в тканях молочной железы.
У 35-40% женщин с гиперпролактинемией повышен риск развития ЗМЖ.
3.Нарушения функции щитовидной железы.
Имеются убедительные данные о сочетании гипофункции щитовидной железы с увеличением риска развития ЗМЖ в 3.5 раза за счет взаимосвязанного изменения состояния тиреотропной и лютеонизирующей функции гипофиза и нарушения овариального цикла с возникновением дисгормональных процессов в молочных железах.
Психоневрогенный фактор
Деятельность желез внутренней секреции, влияющих на процессы физиологической пролиферации эпителия молочных желез, регулируется гипоталамо-гипофизарной системой и корой головного мозга. В процессе жизни женщин большое разнообразие вредных воздействий могут нарушить эту стройную нейрогуморальную систему (аборты, воспалительные заболевания гениталий, функциональные и органические заболевания нервной системы и др.).
Заболевания печени
могут сопровождаться изменениями в метаболизме стероидных гормонов, (нарушения инактивации эстрогенов и возникновение гиперэстрогении).
Факторы питания
Повышенное содержание жиров в пищевом рационе повышает, а богатая соевыми продуктами диета снижает риск развития ЗМЖ.
Крайние показатели антропометрических данных
(вес, рост) могут быть отнесены к факторам риска развития ЗМЖ, т.к. они, как правило, имеют прямую причинно-следственную связь с нейроэндокринными нарушениями.
Экологические факторы
Показано также, что к повышению риска развития ЗМЖ ведут неблагоприятные факторы окружающей среды (в первую очередь, ионизирующая радиация (пример — значительный рост заболеваемости раком молочной железы в тех регионах Японии, которые подверглись атомной бомбардировке в конце второй мировой войны). Получены достоверные статистические данные, что ЗМЖ встречаются в 2-2.5 раза чаще у жительниц городов, нежели у женщин, проживающих в сельской местности.
Проявления
- боль, чувство тяжести, распирания в молочных железах
- уплотнения (одиночные или множественные) в одной или обеих молочных железах
- выделения из сосков
- увеличение регионарных (подмышечных) лимфоузлов (может являться признаком рака молочной железы)
Основная жалоба — ноющие тупые боли, дающие ощущение распирания и тяжести перед менструацией, а иногда — с начала второй фазы менструального цикла. Женщины также отмечают болезненные участки уплотнения в ткани молочной железы. 10-15% женщин не испытывает боли, но участки уплотнения имеются.
Боли и уплотнения в молочных железах и выделения из сосков при мастопатии бывают непостоянными и могут периодически усиливаться или уменьшаться, особенно после начала менструаций.
Выделения из соска
Кровянистые
Внутрипротоковая папиллома — главная причина патологических выделений из соска. Выделения спонтанные, как правило, кровянистые, и, как правило, из соска одной молочный железы. Это доброкачественное заболевание.
При обнаружении кровянистых выделений из соска могут быть назначены:
- маммография
- цитологическое исследование мазка выделяемого
- иссечение пораженного протока — как лечебная и диагностическая процедура (для исключения злокачественной папиллярной аденокарциномы)
Опухоли молочной железы также могут быть причиной кровянистых выделений из соска.
Галакторея
Галакторея — выделения молока из молочных железу нерожавших или у женщин, закончивших кормление грудью; часто наблюдается при гиперпролактинемии (повышении уровня пролактина, например, при аденома передней доли гипофиза), заболеваниях щитовидной железы со снижение ее функции. Во многих случаях причину галактореи установить не удается (идиопатическая галакторея).
Степень галактореи значительно варьирует:
- (+/-) — непостоянная галакторея;
- (+) — выделение единичных капель при сильном надавливании на сосок;
- (++) — обильное выделение при надавливании на сосок;
- (+++) — спонтанное отделение молока.
Инструментальные и лабораторные методы диагностики
Маммография
Маммография — рентгенологический снимок молочных желез. Выполняется на маммографических аппаратах или специальных приставках к рентгенологическим аппаратам, которые обеспечивают высокое качество снимков, в прямой и боковой проекциях.
Чувствительность метода — 96-98%. Маммография является ведущим методом диагностики ЗМЖ и широко используется в качестве скрининга на рак молочной железы.
Маммография выполняется в первой фазе менструального цикла (до 12 дня). Если речь идет о подозрении на рак молочной железы, исследование проводится независимо от дня цикла.
Всем женщинам в возрасте от 35 до 40 лет рекомендовано проведение маммографии.
- В зависимости от известных факторов риска, женщины в возрасте 40-50 лет должны проходить маммографию ежегодно или один раз в два года, а в возрасте старше 50 лет — ежегодно.
- Женщинам, относящимся к группам риска, рекомендована ежегодная маммография.
Дуктография
Дуктография (син. галактография) — метод рентгенологического исследования с введением контрастного вещества в млечные протоки. Показанием к исследованию служат кровянистые, реже — серозные выделения из соска.
УЗИ
УЗИ молочных желез проводится также в первой фазе менструального цикла (до 12 дня, исключение — подозрение на рак молочной железы, когда УЗИ проводится независимо от дня цикла). Является более чувствительным методом у женщин молодого возраста, в молочных железах которых преобладает более плотная соединительная ткань.
Пневмокистография
Пневмокистография показана при наличии кист молочных желез. Пунктируют кисту и аспирируют (отсасывают содержимое), после чего полость кисты заполняют газом и делают снимки в прямой и боковой проекциях. Введенный газ самостоятельно рассасывается на 7-10 день. Нередко после аспирации содержимого киста излечивается.
Цитологическое обследование
Материал для цитологического исследования получают
- путем взятия мазка-отпечтка выделяемого из соска молочной железы
- при проведении пункционно-аспирационной биопсии
Пункция показана для
- установления окончательного диагноза при уплотнениях в молочной железе неясной природы;
- подтверждении диагноза и выяснения структуры опухоли при установленном диагнозе рака;
- для выяснения степени морфологических изменений в опухоли после лучевого или химиотерапевтического лечения.
Секторальная резекция
Секторальная резекция (удаление участка молочной железы с подозрительным новообразованием) применяется для установления окончательного диагноза в сомнительных случая, а также в качестве метода лечения узловых доброкачественных образований в молочных железах (фиброаденомы, узловых форм мастопатии, внутрипротоковой папилломы).
Дополнительные методы
Другие методы исследования не получили широкого распространения в диагностике ЗМЖ и носят вспомогательный характер. К ним можно отнести:
- термографию — регистрация температуры кожи на фотопленке; над доброкачественными и злокачественными новообразованиями темпратура выше, чем над здоровой тканью;
- КТ (компьютерную томографию) и МРТ (магниторезонансную томографию) — достаточно дорогостоящие исследования для широкого применения в клинической практике для диагностики ЗМЖ; могут быть использованы для выявления отдаленных метастазов. С этой же целью может быть применен метод радиоизотопного сканирования.
Наряду с целенаправленным скринингом, осуществляемым медицинскими работниками, большое значение имеет самообследование женщинами молочных желез.
Лечение
Лечение ЗМЖ может быть начато только после окончательного установления диагноза.
Методы лечения можно подразделить на:
- хирургические
- консервативные
Консервативные методы лечения в свою очередь подразделяются на:
- негормональные (фитотерапия, гомеопатические средства, комплексы поливитаминов, микроэлементов и биологически активных пищевых добавок)
- гормональные (гестагены, андрогены, антиэстрогены, антипролактиновые препараты)
При диффузной форме мастопатии показана консервативная терапия. Терапия мастопатий включает в себя лечение неврозов, сопутствующих гинекологических заболеваний наряду с рекомендациями вести нормальную половую жизнь, заканчивать беременность родами и кормить грудью.
Узловые формы мастопатии, внутрипротоковые папилломы и доброкачественные опухоли подлежат хирургическому лечению.
У каждой пациентки с диагнозом «мастопатия» следует выявить основную причину или фон, на котором развилось заболевание (хроническое воспалительный процесс в половых органах, дисфункция яичников, заболевания щитовидной железы, печени в сочетании с функциональными расстройствами нервной системы). Лечение следует начинать с воздействия на выявленную причину, что в ряде случаев может положительно сказаться на проявлениях диффузной мастопатии.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- https://mammologycenter.com.ua/news/chto-delat-esli-u-vas-odnovremenno-mastopatiya-i-beremennost/.
- https://oxford-med.com.ua/media-center/publikacii/mastopatiya-i-beremennost/.
- https://www.cironline.ru/articles/92416/.
- Wise, «Review of the History of Medicine» (Л., 1967).
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Daremberg, «Histoire des sciences médicales» (П., 1966).