Желудочно-кишечные кровотечения (ЖКК) — одна из наиболее актуальных проблем клинической медицины и, прежде всего, хирургии. В настоящее время основные заболевания, являющиеся причиной развития данного синдрома достаточно хорошо изучены, а диагностический и лечебный алгоритм отражены в отечественных и зарубежных клинических рекомендациях.
Желудочно-кишечные кровотечения (ЖКК) — одна из наиболее актуальных проблем клинической медицины и, прежде всего, хирургии. В настоящее время основные заболевания, являющиеся причиной развития данного синдрома достаточно хорошо изучены, а диагностический и лечебный алгоритм отражены в отечественных и зарубежных клинических рекомендациях.
Тем не менее, по данным из различных источников, у не менее 5 % и до 25-30 % пациентов с клиническими и/или лабораторными признаками ЖКК источник кровотечения не удается выявить рутинными эндоскопическими методами исследования — фиброгастродуодено- (ФГДС) и фиброколоноскопией (ФКС). Частота таких случаев в европейских странах составляет от 7 до 21 на 100 тысяч населения в год, или от 1/3 до 1/5 среди всех ЖКК. В США фиксируется 20-27 подобных случаев на 100 тысяч человек. Сроки окончательной диагностики нозологий составляют от 1 месяца до 8 лет (в среднем 2 года), за которые пациенты переносят от 2 до 20 госпитализация и от 6 до 200 гемотрансфузий. К сожалению, в отечественной периодике показатели встречаемости данной проблемы выявить не удалось.
Вариабельная и неспецифическая клиническая картина, а также длительное нераспознавание причин кровотечения у данной группы пациентов приводит к малой эффективности проводимого консервативного лечения, а также к эксплоративным операциям, не всегда позволяющим установить окончательный диагноз и выполнить адекватный объем вмешательства.
Кроме того, учитывая постепенный прогресс в ранней диагностике и успехи в лечении основных заболеваний, вызывающих желудочно-кишечные кровотечения, а, соответственно, и уменьшение их осложненных форм (в т. ч. с кровотечениями), можно предполагать, что удельный вес других причин будет расти. Таким образом, ранее считавшиеся казуистическими, эти случаи могут перестанут быть редкими.
Терминология
В последние 15 лет в англоязычных странах данных пациентов объединяют в группу «obscure gastrointestinal bleeding», что буквально можно перевести как скрытое желудочно-кишечное кровотечение или кровотечение из неустановленного источника. Официально утвержденного или общеупотребительного аналога данному термину в отечественной профессиональной среде пока нет.
Нам представляется целесообразным, с точки зрения лаконичности и с целью избежать путаницы, интерпретировать его как «неуточненное желудочно-кишечное кровотечение». Под этим понимается ситуация наличия у пациента клинических и/или лабораторных признаков продолжающегося, рецидивирующего или перенесенного ЖКК при отсутствии информации (относительно его источника) по данным ФГДС и ФКС (в т. ч. при повторном исследовании).
В свою очередь, выделяют группы: 1) явное (overt GI-bleeding), когда имеется соответствующая клиническая картина — haematemesis, haematochezia, melena; 2) скрытое (occult Gl-bleeding), при котором геморрагии выявляются лабораторно (стабильно положительный гемокульт-тест (FOBT) и/или железодефицитная анемия без явной причины.
Номенклатура заболеваний
Среди причин неуточненных ЖКК выделяют около 100 нозологий, как имеющих непосредственную локализацию в желудочно-кишечном тракте (ЖКТ), так и относящихся к проблемам свертывающей системы крови. К основным заболевания относят: сосудистые аномалии стенки кишечной трубки (ангиодисплазии, эктопические вариксы, язва Дьелафуа), опухоли тонкой кишки (полипозные синдромы, доброкачественные, первично-злокачественные, метастатические), эрозивно-язвенное поражение (неспецифическое и вследствие хронических воспалительных заболеваний кишки), дивергикулез тонкой кишки (в т.ч. дивертикул Меккеля), гемобилия и вирсунгоррагия различного генеза, а также первичные коагулопатии (гемофилия, болезнь Виллебранда, дефициты факторов свертывания и прокоагулянтов, тромбоцитопении и тромбоцитопатии).
Топически, в большинстве случаев, источник геморрагий расположен в тонкой кишке. Несмотря на это, понятие неуточненного ЖКК все же не является тождественным тонкокишечному кровотечению.
Сосудистые заболевания кишечной трубки
В структуре неуточненных ЖКК ангиодисплазии составляют от 20 до 45 % и в возрастной группе старше 40 лет являются основной их причиной. Сосудистые мальформации примерно в одинаковой степени встречаются в толстой и тонкой кишке, при этом, поражение терминального отдела подвздошной и правой половины ободочной кишки составляет, в общей сложности, от 80 до 92 % случаев. Поражение желудка считается достаточно редким (менее 3 %). Встречаемость у мужчин и женщин примерно одинакова. С современных позиций большинство авторов относят ангиодисплазии к врожденным или приобретенным аномалиям развития без признаков опухолевого роста.
Макроскопически врожденные ангиодисплазии представляют собой участки слизистой бардово-синюшной окраски со сглаженной складчатостью, отечной стенкой, возможно, в виде полиповидных выпячиваний и, обычно, с неизъязвленной поверхностью и четкой границей между пораженной и нормальной поверхностью. Со стороны серозной оболочки можно наблюдать большое количество расширенных и извитых вен, образующих конгломераты диаметром не менее 0,5 см, при распространенных поражениях извитые вены могут переходить на клетчатку брыжейки вплоть до образования единой «сосудистой опухоли» размерами 15-20 см. Приобретенные ангиодисплазии определяются в виде неправильной или звездчатой формы поверхностных эрозий диаметром 2-4 мм, слегка цианотичных, нередко, с тромбированным и расширенным сосудом в центре.
Язва (синдром) Дьелафуа составляет от 0,9 до 5,8 % среди желудочно-кишечных кровотечений из верхнего сегмента пищеварительного тракта. Этиология заболевания до конца не ясна. Манифестация, как правило, происходит после 50 лет (средний возраст пациентов 54 года), мужчины болеют в два раза чаще женщин. Локализуется в большинстве случаев на задней стенке желудка или по малой кривизне в 6-10 см от кардио-эзофагеального перехода. Однако, встречаются описания подобной аномалии в пищеводе, тонкой и толстой кишке.
При данной патологии крупная спиралевидно сложенная артерия подслизистого слоя проникает в слизистую оболочку; на фоне местного нарушения трофики или эрозивного процесса происходит аррозия сосуда с развитием кровотечения. При этом признаков васкулита, атеросклероза или аневризмы в данной зоне не выявлено. Определенную роль в патогенезе может играть тот факт, что в области дна и кардиального отдела желудка подслизистые артерии отходят непосредственно от a.gastrica sinistra (что обусловливает высокое артериальное давление в них). Кроме того, возможно вторичное (компенсаторное) расширение сопровождающих артерию вен, что, по мнению некоторых авторов, и является непосредственным источником кровотечения. Таким образом, синдром Дьелафуа можно отнести к частному случаю артериовенозной мальформации. Клинически проявляется, чаще, массивным ЖКК без предвестников (боли в животе, диспепсия, рвота) и, как правило, без провоцирующих факторов (прием нестероидных противовоспалительных средств, курение и алкоголизм, стрессы).
Под эктопическими вариксами понимают варикозную трансформацию вен слизистого/подслизистого слоя ЖКТ вне типичной локализации (дистальная часть пищевода, кардио-эзофагеальный переход и дно желудка), возникающую на фоне синдрома портальной гипертензии различного генеза. Встречаются в 1-5 % случаев цирроза печени и до 20-30 % — при внепеченочном происхождении портальной гипертензии.
Патогенез аналогичен варикозным венам пищевода — активация и перегрузка обходного портосистемного кровотока на фоне высокого порто-кавального градиента давления. По данным Watanabe средний возраст больных составляет 62 года. Данные по локализация эктопических вариксов разнятся, однако, большинство автором сходятся в преобладании их в 12-перстной (постбульбарные отделы) и тощей кишке, несколько реже — в подвздошной, поражение толстой и прямой кишок считается редким, а внекишечное расположение описано в единичных наблюдениях.
Еще одной сосудистой аномалией ЖКТ является геморрагическая антральная гастропатия (gastric antral vascular ectasia — GAVE), впервые описанная J. Rider в 1953 г.. Этиология заболевания неизвестна. При этом процессе происходит гиперплазия собственной пластинки слизистой желудка с эктазией и тромбозом капилляров и полнокровием сосудов подслизистого слоя. Макроскопически вид застойных продольных складок антрума напоминает рисунок коры арбуза, в связи с чем в англоязычной литературе также применяется термин «watermelon stomach». Кровотечение носит, как правило, хронический характер (резистентная железодефицитная анемия). Чаще встречается в возрасте 60-80 лет.
Опухоли тонкой кишки
Опухоли в тонкой кишке встречаются относительно редко — от 3 до 6 % среди всех опухолей ЖКТ. Этому есть ряд анатомо-физиологических объяснений. Вместе с тем, в их структуре значительно преобладают злокачественные (до 60-75 %). Около трети случаев ЖКК (в основном, скрытого характера) обусловлено новообразованиями тонкой кишки.
Согласно классификации Всемирной организации здравоохранения (2008 г.) по своему гистогенезу они делятся на эпителиальные, неэпителиальные, эндокринные и прочие (в т. ч. смешанные, а также вторичное поражение тонкой кишки) — всего около 40 гистотипов. В каждой из этих групп имеет место доброкачественный и злокачественный вариант.
Доброкачественные опухоли, в основном, представлены гиперпластическими полипами, аденомами и лейомиомами. Встречаются преимущественно в тощей кишке — около 80 %.
Среди злокачественных опухолей преобладают четыре гистологических варианта: аденокарцинома, саркома (в частности, лейомиосаркома), малигнизированный карциноид и лимфома. Несмотря на то, что раки тонкой кишки встречаются примерно в 40 раз реже, чем в толстой, за последние 30 лет их частота увеличилась в два раза. Так в США заболеваемость составляет 22,7 на 1 миллион населения, и ежегодно выявляются 4800-5300 новых случаев; в Европе — около 3600 раков тонкой кишки диагностируют ежегодно, при этом от четверти до трети из них заканчиваются летальным исходом. Чаще заболевание встречается у мужчин и представителей негроидной расы в возрасте 40-50 лет. Топически опухоли в основном локализуются в 12-перстной кишке (50 % и более), поражение тощей и подвздошной кишки примерно одинаково (около 20 %).
Вторичное опухолевое поражение тонкой кишки, по данным М. Pennazio, встречается чаще первичного. Для опухолей брюшной полости (рак желудка, толстой кишки, матки и яичников) это может быть результатом как непосредственной инвазии, так и интраперитонеального распространения. Гематогенное метастазирование в тонкую кишку более характер но для меланомы кожи, описаны и отсевы при опухоли легкого и молочной железы.
Отдельной группой следует обозначить полипозные синдромы ЖКТ. Выделяют следующие группы: аденоматозные (семейный аденоматозный полипоз толстой кишки и его варианты — синдром Gardner, синдром Turcot, синдром Olfield), гамартомные (семейный ювенильный полипоз, синдром Peutz-Jeghers, синдром Cowden) и другие (болезнь von Recklinghausen, наследственный смешанный полипоз, множественная эндокринная неоплазия). Среди ненаследственных гастроинтестинальных полипозов выделяют синдром Cronkhite-Canada, лимфоматозный и гиперпластический полипоз. Одним из основных проявлений является скрытое ЖКК (обычно с юношеского возраста). Главной проблемой является высокий потенциал к злокачественному перерождению, начинающийся с 35-40 лет.
Дивертикулёз
Дивертикул Меккеля относится к истинным (врожденная аномалия подвздошной кишки). Встречается у 2-4 % населения, чаще у мужчин (до 2-5 раз). Осложненное течение развивается у 10-25 % больных. Кровотечение, может развиваться как изолированно (язвенный дефект вследствие выработки пищеварительных соков участками гетеротопии слизистой желудка или ткани поджелудочной желез), так и на фоне дивертикулита (аррозия сосудов).
Дивертикулы тонкой кишки, как правило, относятся к ложным (или псевододивертикулам) и носят приобретенный характер. Встречаются у 0,5-7,1 % человек при целенаправленном обследовании и в 0,3-4,5 % случаев аутопсий. Поражается чаще 12-перстная и проксимальная часть тощей кишки, нередко сочетание с дивертикулезом толстой кишки. Размеры значительно варьируются, от нескольких миллиметров до 10 см. Механизм развития кровотечения, как правило, также обусловлен воспалительным процессом.
Болезнь Крона
Встречается чаще в экономически развитых урбанизированных странах и среди европеоидной расы: 5-6 случаев на 100000 населения в год в Северной Европе и Северной Америке, 2-3 (на 100000 человек в год) — в Восточной и Южной Европе (а также в России). Мужчины болеют в 1,1-8 раз чаще женщин. Пики заболевания приходятся на 15-25 лет и после 60.
Процесс может затрагивать практически любой отдел ЖКТ, но чаще локализуется в подвздошной и ободочной кишке (до половины всех случаев), изолированное поражение тонкой кишки составляет 25- 30 %, толстой — до 15-25 % случаев. При этом у 90 % больных в процесс вовлечен терминальный отрезок подвздошной кишки (т.н. терминальный илеит), либо патологический процесс с него начинается. Этиология и патогенез до конца не ясны. Имеются данные об инфекционной (бактериальной и вирусной), иммунной/аутоимунной, генетической составляющих, а также влиянии факторов внешней среды (чаще, характера питания и курение) и перенесенных ранее гастроэнтерологических заболеваний.
Морфологическая картина характеризуется трансмуральным сегментарным воспалением стенки кишки с образованием трещин, воспалительных полипов и изолированных язв слизистой, гранулем на серозной оболочке и спаечного процесса в брюшной полости. Источником кровотечения служат глубокие язвы-трещины слизистой, чаще, толстой кишки. В основном, желудочно-кишечное кровотечение носит оккультный характер, интенсивное кровотечение не превышает 1 -2 % осложненного течения.
Гемобилия и вирсунгоррагия
Гемобилия — дуоденальное кровотечение из желчных путей, происходящее вследствие формирования сообщения между сосудистым руслом и желчным деревом различного генеза. Клинически проявляется триадой, описанной Heinrich Quincke еще в 1871 г.:
приступообразный болевой синдром в правом подреберье (по типу желчной колики), желтуха (как правило, транзиторного характера) и кишечное кровотечение.
Merrell и D. Schneider выделяют следующие группы причин: 1) травмы (ятрогенные и бытовые), 2) воспалительные заболевания печени и желчных путей, 3) первичные заболевания сосудов (как артерий, так и вен), 4) различные варианты холелитиаза, 5) злокачественные заболевания печени, желчного пузыря и желчных протоков и 6) паразитарные заболевания.
Кроме того, необходимо дифференцировать внутри- и внепеченочный характер процесса. В основном, встречается травматическая гемобилия, (0,18 до 3 % поздних осложнений), развиваясь в сроки от 1 до 4 недель с момента травмы. Это осложнение значительно ухудшает прогноз, вызывая летальность в 20- 40 % случаев.
Вирсунгоррагия — еще один вариант дуоденального кровотечения, при котором имеется сообщение сосуда с вирсунговым протоком поджелудочной железы. Описаны следующие патогенетические варианты: 1) ложная аневризма a.lienalis вследствие панкреонекроза или травмы поджелудочной железы, которая затем вскрывается в вирсунгов проток; 2) панкреатическая киста или псевдокиста, с периодически возникающим в ее просвет кровотечением (чаще из a.lienalis и ее ветвей); 3) посттравматическая (ятрогенная?) аневризма в зоне кровоснабжения культи поджелудочной железы после перенесенной гастро-панкреато-дуоденальной резекции; 4) формирование аневризмы a.gastroduodenalis или a.pancreatoduodenalis на поздних сроках панкреонекроза, которая постепенно «пролеживает» стенку 12-перстной кишки и может повреждаться пищевым комком с периодическими разрывами в просвет кишки и развитием кровотечения. Актуальность проблемы также диктуется высокой летальностью при развитии данного осложнения.
В.А. Кащенко, Е.Г. Солоницын, Д.В. Распереза, А.В. Лодыгин,
Е.Г. Бескровный, А.С. Климов, И.О. Шацилло, М.И. Глузман,
Н.Н. Лебедева
Лечение кровотечения пищеварительного тракта
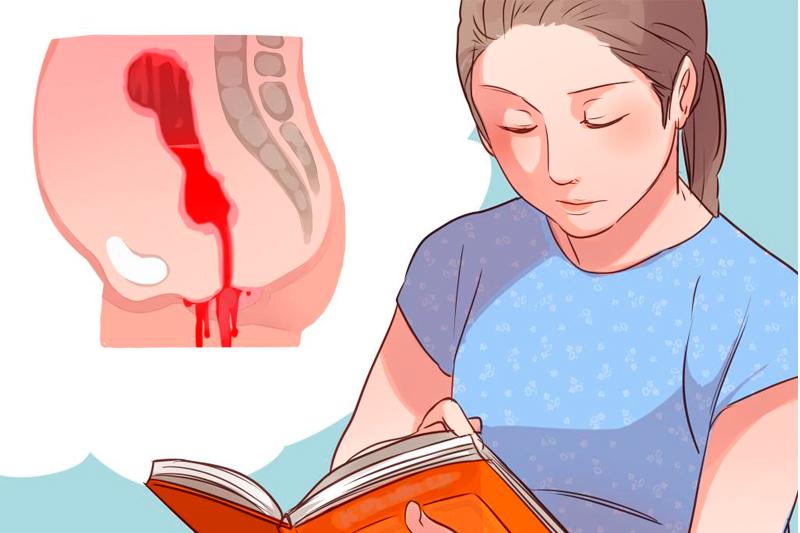
В медицине кровотечения пищеварительного тракта называют желудочно-кишечными. Их особенность — в выделении крови в просвет ЖКТ. Если же она поступает в брюшную полость из пищеварительных органов, то такие кровотечения классифицируют как полостные. Мы расскажем о том, что может стать причиной проблемы, на какие симптомы обратить внимание и как оказать первую помощь.
Что происходит при кровотечении в ЖКТ
Проблема в повреждении стенок сосудов, в которых образуются надрывы. В абсолютном большинстве случаев это следствие или осложнение различных заболеваний. В итоге кровь поступает в просвет пищеварительного тракта. Наиболее опасны разрывы крупных сосудов — вен, артерий. В таких случаях кровопотери могут составлять более 1 литра, что может привести к летальному исходу (общий объем крови в организме взрослого мужчины — около 5 литров).
Как кровоточат сосуды
Кровотечение может быть легкой, средней и тяжелой степени. Его характер может быть:
- артериальным — сильным, струйным;
- венозным — кровопотеря происходит постепенно;
- капиллярным — незначительные выделения из-за повреждения мелких сосудов.
Сама проблема может быть стабильной/нестабильной, рецидивирующей. Кровоточить могут сосуды слизистой, подслизистого и межмышечного сплетения, а также расположенные вне органов ЖКТ.
Истечение может длиться как несколько часов, так и суток. В медицине различают:
- профузные кровопотери — пациент за 1-3 часа теряет более 1 л крови и нуждается в срочной медицинской помощи;
- острые — за 1-2 суток истекает менее 1 л, основные показатели жизнедеятельности пациента относительно стабильны;
- хронические — развиваются медленно, зачастую в течение нескольких недель или даже месяцев, интенсивность симптомов постепенно нарастает.
Виды
- Кровотечение из верхних отделов пищеварительного тракта (пищевода, желудка, 12-перстной кишки) составляет около 80% всех случаев.
- Выделение крови из нижних отделов ЖКТ менее распространено и затрагивает прямую кишку, тонкий и толстый кишечник.
Почему возникает проблема
Медицине известно около 200 причин кровотечения пищеварительного тракта. При первых же симптомах следует обратиться за профессиональной помощью врача и ни в коем случае не заниматься самолечением, так как это лишь усугубит состояние.
Язва
Наиболее частая причина. При язве нарушается целостность слизистой оболочки органа, а основное отличие болезни — глубокое поражение тканей. Болезнь протекает хронически — с ремиссией и обострениями. На слизистой желудка, пищевода или 12-перстной кишки образуются участки воспаления, у которых снижается защитная функция (выделение слизи). Постепенно ткани слизистой, в том числе стенки сосудов истончаются, что и приводит к их разрыву.
Варикозное расширение вен
Проблема может возникать в пищеводе или желудке из-за повышенного давления в воротной вене. Чаще всего первопричиной становится цирроз печени. Разрыв крупного сосуда при варикозе максимально опасен, так как в этот момент происходит обильное истечение крови. По статистике, в 40% случаев оно останавливается самопроизвольно. А активность кровотечения зависит от степени поражения печени.
Дивертикулез толстого кишечника
При данном заболевании слизистая толстой кишки выпячивается, образуя дивертикулы. Причины их образования медицине до конца не ясны, в основном, их связывают с повышенным внутрипросветным давлением. В основном, патология характерна для взрослых пациентов от 50 лет. При остром течении болезни и разрыве внутристеночных кровеносных сосудов в области дивертикул возникают кишечные кровотечения.
Опухоли и полипы
Возникают в тонком и толстом кишечнике, представляют собой доброкачественные новообразования, которые растут в просвет кишки. Чаще всего кровяное истечение носит незначительный и хронический характер. Опасность заключается в возможном перерождении в злокачественные опухоли.
Геморрой
Это образование венозных узлов вокруг прямой кишки в области анального отверстия. Основные причины — тромбоз или воспаление тканей. Болезнь может быть острой или хронической, а ее распространенные причины — в малоподвижном образе жизни, чрезмерных физических нагрузках, ожирении. Кровотечения (цвет может быть алым или темным) незначительные и возникают чаще всего после опорожнения кишечника.
Более редко в качестве причины истечений крови в верхнем отделе ЖКТ встречаются эзофагит, острая геморрагическая гастропатия, эрозивный дуоденит, синдром Мэллори-Вейса. В нижнем отделе кровотечения могут вызывать опухоли, сосудистые мальформации, различные воспаления.
Кто в зоне риска?
В основном, заболевания, которые приводят к кровяным истечениям, наблюдаются у взрослых. Причем, по статистике, у мужчин в 2 раза чаще, чем у женщин, диагностируют проблемы с органами желудочно-кишечного тракта — желудком, 12-перстной кишкой. Как мы уже отметили выше, первое место по количеству заболеваний удерживают язвенные патологии. Возрастной пик заболеваний — 40-45 лет.
Однако проблема встречается не только у взрослых. Диагноз, связанный с язвенными поражениями органов ЖКТ, зачастую ставят подросткам, которые бесконтрольно потребляют вредную пищу и напитки. Нередки и случаи образования кишечных полипов.
Желудочные и кишечные кровотечения все чаще обнаруживают даже у новорожденных детей. В основном, к ним приводит заворот кишок. У 3-летних детей истечение может быть вызвано образованием диафрагмальной грыжи, а также аномалиями в развитии органов нижнего отдела ЖКТ.
10 факторов риска
- Нерациональное питание;
- избыточный вес;
- низкая физическая активность;
- чрезмерное увлечение табаком, алкоголем, приводящее к интоксикации организма;
- частое употребление газированных напитков;
- прием лекарственных препаратов;
- частые стрессы;
- развитие инфекции в органах верхнего отдела ЖКТ;
- нарушения обмена веществ;
- генетическая предрасположенность.
На какие симптомы обратить внимание
За появлением тревожных симптомов следует особенно следить пациентам с диагнозами, которые мы перечислили выше. Если вы принимаете лекарства для печени и ЖКТ, внимательно следите за своим самочувствием. Если вас насторожили изменения, о которых речь пойдет ниже, обратитесь к врачу. Впрочем знать эти признаки полезно каждому человеку, так как многие болезни нижних и верхних отделов ЖКТ развиваются без явных болезненных ощущений. Зачастую первым их проявлением могут быть именно симптомы кровотечения.
1. Слабость
Это главный признак любого длительного кровотечения. Слабость постепенно нарастает, у пациента бледнеет кожа, он ощущает холодный пот, гул в ушах, дрожание конечностей. Ослабленное состояние может длиться несколько минут, после чего проходит и периодически возвращается. Если кровь истекает активно, возможен обморок или полуобморочное состояние и даже шоковое состояние.
2. Рвота
Этот признак сопровождает сильные потери крови — более 0,5 литра. Если рвотные массы имеют цвет темной вишни, вероятнее всего она истекает из вены, расположенной рядом с пищеводом. Если в рвоте четко заметна неизмененная кровь, скорее всего, нарушена целостность артерии в пищеводе. Если же пациента рвет так называемой «кофейной гущей» бурого цвета, проблема кроется в желудочных сосудах. Точно определить характер, место и интенсивность кровопотери может только врач.
3. Стул
Кровяные следы в каловых массах могут появиться через несколько часов или спустя 1-2 суток после нарушения целостности сосудов. При значительных проблемах с желудком или 12-перстной кишкой, а также кровопотере в объеме более 0,5 литра можно наблюдать мелену — жидкий стул, который цветом и консистенцией напоминает деготь. Если же кровопотеря меньшего объема, что часто бывает, например, при кишечных кровотечениях, то стул остается оформленным, однако цвет его темнеет.
Обращаем внимание, что потемнение стула может произойти из-за употребления в пищу продуктов, которые содержат темные красящие вещества, например, ягод черники, вишни. Темный стул — это не абсолютный признак наличия крови в каловых массах и проблем в верхнем или нижнем отделе ЖКТ. Диагноз может поставить только квалифицированный специалист.
Как ставят диагноз
Врач осматривает пациента, оценивая его внешнее состояние, оттенок кожного покрова, слизистых. Затем измеряет артериальное давление — зачастую оно сниженное.
В условиях клиники пациент проходит общий анализ крови. По нему можно быстро получить представление об уровне гемоглобина, объеме других кровяных клеток. Дополнительно диагноз ставят по биохимическому анализу, однако его обычно назначают спустя несколько суток после начала кровопотери, так как химический состав крови при этом меняется лишь со временем.
Основная же диагностика касается обнаружения самой причины нарушения целостности сосудов. Для этого врачи используют следующие аппаратные обследования.
- Эндоскопия — изучение пищевода, желудка, 12-перстной кишки с помощью гибкой трубки с миниатюрной камерой позволяет оперативно обнаружить проблемное место;
- Контрастная рентгенография — эффективный метод обнаружения кровотечений в желудочно-кишечном тракте заключается во введении в орган безопасного контрастного раствора с последующим рентген-снимком;
- Магнитно-резонансная томография — современный метод, позволяющий получить исчерпывающие сведения о состоянии всех тканей того или иного органа ЖКТ.
Первая помощь
При появлении первых тревожных признаков обязательно вызовите скорую помощь, так как кровотечение может не остановиться самостоятельно.
Пока прибудут врачи, уложите пациента в горизонтальное положение и приподнимите ему ноги. По возможности на живот нужно положить лед. Самостоятельно назначать или принимать какие-либо лекарственные препараты в этот момент врачи категорически не рекомендуют, так как они могут усилить кровотечение.
Строго воспрещается употреблять воду! Если вам или пациенту все же нужно принять таблетку, измельчите ее и проглотите порошок вместе с кубиками льда. В любом случае не назначайте препараты самостоятельно. Дождитесь приезда «скорой» — врачи окажут специализированную помощь. Будьте здоровы!
Токарева Людмила Георгиевна, врач-терапевт медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- Frédault, «Histoire de la médecine» (П., 1970).
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- https://www.ambu03.ru/redkie-prichiny-zheludochno-kishechnyx-krovotechenij/.
- https://366.ru/articles/lechenie-krovotechenija-pishhevaritelnogo-trakta/.
- Sprengel, «Pragmatische Geschichte der Heilkunde».